Definicion TDAH
El TDAH según el DSM-IV (o trastorno hipercinético según el
CIE 10) se define como un determinado grado de déficit de atención
y/o hiperactividad-impulsividad que resulta desadaptativo
e incoherente en relación con el nivel de desarrollo del niño y está
 presente antes de los 7 años de edad. Las manifestaciones clínicas
presente antes de los 7 años de edad. Las manifestaciones clínicasdeben persistir durante más de 6 meses. El cuadro debe ser más severo que lo observado en otros niños de la misma edad, el mismo nivel de desarrollo e inteligencia. Debe estar presente
en varios ambientes como familia, escuela, amigos. Debe producir serios problemas en la vida diaria.
Además, este trastorno va cambiando con la edad y puede durar toda la vida (en general la hiperactividad mejora y se mantienen
el déficit de atención y la impulsividad). Es importante tener
presente que, para diagnosticar un TDAH, los síntomas del cuadro
clínico no pueden ser debidos a otro trastorno mental como
esquizofrenia o autismo, entre otros, ni a ningún problema médico,
ningún fármaco o ningún tóxico.
El TDAH no es un problema nuevo, Still, en 1902, describió
por primera vez a un grupo de niños con diversos grados de agresión,
hostilidad, conducta desafiante, desatención e inactividad.
Desde entonces hasta la actualidad se han empleado más de 50
denominaciones diagnósticas diferentes, como impulsividad orgánica,
niños inestables, síndrome de lesión cerebral mínima, disfunción
cerebral mínima, síndrome de hiperexcitabilidad, trastorno
por déficit de atención con/sin hiperactividad, entre otros, hasta
llegar al actual de TDAH.
Situación del TDAH en atención primaria
SITUACIÓN DEL TDAH EN ATENCIÓN PRIMARIA

En los últimos años se está produciendo en España una
importante divulgación del TDAH, pero la realidad es que la atención
de este trastorno no se realiza de forma adecuada y está
dispersa entre diversas disciplinas médicas. En general los pediatras
y médicos de atención primaria (AP) desean ayudar, tratar
y seguir a estos niños pero muchos de ellos se sienten inseguros
debido a varias causas:
• Inadecuada preparación clínica para hacer el diagnóstico,
diagnóstico diferencial, así como la prescripción de tratamientos
e intervenciones educativas
• Falta de una adecuada herramienta validada para AP: los
cuestionarios que hay están validados en ambientes psiquiátricos,
la decisión de si la conducta es normal o anormal está
basada en la respuesta de informantes y el juicio clínico se
basa en la información y subjetividad de los observadores.
• Alta comorbilidad del cuadro.
• Efectos secundarios del tratamiento.
• Falta de tiempo. La evaluación y tratamiento de estos cuadros
puede tener un importante impacto en la carga de trabajo
de los profesionales.
• Falta de apoyo de los especialistas. Muchas veces el pediatra
de AP no cuenta con la colaboración de los especialistas
y no tiene o no sabe dónde enviar al paciente.
• Actitudes de algunos profesionales que piensan que el control
clínico de estos niños es sólo responsabilidad exclusiva
del especialista.
• Problemas que pueden surgir durante el tratamiento: rechazo
de los padres y profesionales a aceptar el diagnóstico,
miedo a la medicación por parte de padres, hijos y profesionales,
falta de colaboración de la familia y de los colegios
(apoyo enseñanza, toma medicación, aislamiento para que
no molesten).
No obstante, debemos tener presente que el pediatra de AP
atiende al niño durante un amplio período de tiempo, desde el
nacimiento hasta los 14-15 años, y es el encargado de asegurar
su salud física, psicológica, emocional y social. Dada la alta
prevalencia, las graves consecuencias para la educación, el desarrollo
e integración social del niño, así como sus implicaciones
para la vida adulta, hacen necesaria una adecuada preparación
del pediatra de AP y la puesta en marcha de programas de captación
y actuación coordinada de los equipos de AP con centros
educativos y diferentes profesionales. En algunas comunidades
se está trabajando para incluir este trastorno en la cartera
de servicios de la administración. En la tabla VII podemos ver
las actividades que el pediatra/médico de AP puede realizar
según su situación, medios de que disponga, formación y complejidad
del caso.
Detección precoz
Existen evidencias en nuestro medio de que muchos niños
que cumplen los criterios del trastorno permanecen sin detectar.
Estos niños tienen un alto riesgo para el desarrollo de sus cerebros
durante un periodo crítico, además de los problemas comórbidos
que empeoran el pronóstico. Según algunos estudios, sólo
el 2-3% de los niños en edad escolar están siendo adecuadamente
diagnosticados y tratados. Es necesario estar alerta ante
determinadas situaciones:
1. En los controles periódicos de salud del niño y adolescente
se realizará una historia clínica detallada, exploración completa
incluyendo visión, audición, examen psicológico y observación
del niño en diferentes ambientes. Es importante preguntar
a los padres y también al propio niño cómo le va en el colegio,
si va contento, si hay problemas de aprendizaje, cómo es
su comportamiento en el colegio, en casa y con los amigos, y
si tiene problemas para acabar las tareas escolares.
2. Padres que vienen angustiados por niños impulsivos que
molestan a los compañeros, se pelean, tienen actitud de oposición,
o trastornos de la conducta.
3. Mal rendimiento escolar, dificultades académicas, repetición
de cursos, se despista, dificultad para concentrarse.
4. Niños con etiquetas “podría hacer más si quisiera” Cuando
un niño no hace más de lo que puede hay qué investigar
que esta pasando.
5. Niños y adolescentes rebotados de múltiples gabinetes psicopedagógicos.
6. Adolescentes problemáticos y con conductas de riesgo:
consumo de drogas, riesgo sexual, accidentes, problemas
de conducta, robos.
Tratamiento
Tratamiento
Un plan de tratamiento individualizado y multidisciplinar para
un niño con TDAH y su familia casi siempre debe incluir 3 aspectos
fundamentales:
1. Entrenamiento a los padres:
– Psicoedución sobre el TDAH.
– Entrenamiento en técnicas de manejo conductual del niño.
2. Intervención a niveles académico y escolar:
– En el colegio.
– En casa.
3. Medicación específica para el TDAH.
El uso de medicación debe ser una parte del plan de tratamiento
inicial en la mayoría de los niños en edad escolar y
adolescentes con TDAH. Esta recomendación da por supuesto
que el médico tratante se ha asegurado del diagnóstico. Una
respuesta positiva a la medicación nunca debe usarse como
arma diagnóstica para identificar a niños con TDAH. Es importante
saber que la Academia Americana de Pediatría (AAP),
en sus recomendaciones para el tratamiento del TDAH, ha cambiado
la posición que mantenía desde 1987 (cuando se decía
que la medicación debía ser el “último recurso”), y en 1996 dice
que la medicación debe ser “parte del plan inicial del tratamiento
usado en combinación con intervenciones psicosociales”. El
reciente estudio de tratamiento multimodal del TDAH “Multimodal
Treatment of ADHD” (MTA), del Instituto Nacional de Salud
Mental en EE.UU., ha demostrado que un tratamiento farmacológico
cuidadoso y estandarizado se asocia con una reducción
de síntomas significativamente mayor, en la mayoría de los niños,
que un tratamiento de intervención psicosocial con diferentes
tipos de psicoterapia. Sin embargo, el grupo de terapia combinada
con psicoterapia y medicación obtuvo mejores resultados
que el grupo de terapia con medicación sola en el porcentaje
de niños en remisión (68% frente a 56%, respectivamente), y
también el grupo de terapia combinada mejoraba en aspectos
no directamente relacionados con el TDAH pero sí con la comorbilidad
con ansiedad y trastorno oposicionista desafiante. La
evidencia también apoya que el tratamiento, no sólo se limite a
los días y horas de actividad escolar, sino a las horas fuera
del colegio. Por todo ello, un buen conocimiento y manejo de
los fármacos eficaces en el TDAH es imprescindible para un
médico que trata a estos niños. Además, el conocimiento de la
necesidad del tratamiento farmacológico inicial en la mayoría
de los niños y adolescentes con TDAH es fundamental en los
otros profesionales de la salud y la educación (psicólogos, trabajadores
sociales, profesores, pedagogos, farmacéuticos...)
que entran en contacto con estas familias. Esto, además, contribuirá
a reducir la estigmatización del niño y la sensación de
culpa de las familias porque se reconocerá de forma universal
el TDAH como un problema médico.
Tratamiento farmacológico
Hay muchos estudios que indican la eficacia y seguridad de
los estimulantes en el tratamiento de niños con TDAH. También
hay estudios que indican la eficacia de varios fármacos no estimulantes
( atomoxetina, bupropión y antidepresivos tricíclicos).
Uso de medicaciones estimulantes en el tratamiento
del TDAH (Tabla V).
– Metilfenidato. El metilfenidato es el único estimulante indicado
para el tratamiento del TDAH disponible en España.
Se presenta en comprimidos de 5,10 y 20 mg (Rubifén®).
El reciente estudio MTA del NIMH (National Institute of Mental
Health) Americano, como se ha comentado, ha demostrado
que el tratamiento farmacológico con seguimiento cuidadoso
y estandarizado se asocia con una reducción de los
síntomas de TDAH superior al tratamiento con intervención
exclusivamente psicosocial. En este estudio de 14 meses
de duración, además, se comprobó que la dosis inicial de
metilfenidato debía ajustarse a lo largo del estudio para mantener
una respuesta óptima. Dosificación en tabla VI.
– OROS®-Metilfenidato. Desde 2004 disponemos en España
de la forma de metilfenidato de absorción osmótica
OROS®-Metilfenidato (Concerta®) que se administra una vez
al día. Es una cápsula recubierta de metilfenidato (que libera
de forma inmediata un 22% de la dosis) y rellena de metilfenidato
que se libera lentamente a través de un orificio
hecho por láser cuando el agua que entra gradualmente en
la cápsula hace crecer un polímero hidrofílico que actúa
como émbolo. Se presenta en tabletas de liberación prolongada
de 18 y 36 mg y se recomienda iniciar el tratamiento
con 18 mg/día e ir subiendo la dosis con ajustes semanales según respuesta
hasta un máximo de 54 mg/día. Tiene
eficacia equivalente al metilfenidato pero mantiene un
perfil más homogéneo de niveles plasmáticos, y es preferido
por los padres sobre el metilfenidato dos o tres veces al
día. Además, evita el tener que dar una dosis en el colegio
reduciendo la posible “estigmatización” del niño. Puede producir
menos efectos secundarios, como tristeza, al no tener
un pico plasmático tan elevado. La cápsula de 18 mg equivale
a 5 mg tres veces al día (15 mg) de metilfenidato y la
de 36 mg a 10 mg tres veces al día (30 mg) de metilfenidafato.
La equivalencia en mg no es directa, ya que algo de metilfenidato
se pierde en el sistema de liberación osmótica. Otro
aspecto es que la dosis inicial que se libera inmediatamente
de la cápsula es del 22% de la dosis total de metilfenidato
( la cápsula de 18 mg libera inmediatamente 4 mg y la
de 36 mg libera 8 mg). Esta dosis inicial es algo inferior a 5,
10 mg de metilfenidato de liberación inmediata, y a veces
se nota que el inicio de la acción de Concerta es ligeramente
más lento que el de Rubifén.
Formulaciones de metilfenidato no disponibles en España
• Metilfenidato liberación prolongada (Ritalin®-LA). Recientemente
disponible en el mercado en EE.UU.
• D-metilfenidato (Focalin®). Es la forma dextro-metilfenidato
en la que se ha eliminado la forma inactiva levo, con una duración
de acción más prolongada y eficaz a dosis aproximadamente
de la mitad de la dosis eficaz de metilfenidato.
Otros estimulantes no disponibles en España
• Dextroanfetamina (Dexedrine®). Un estimulante de vida media
más larga que el metilfenidato disponible en EE.UU. en tabletas
de 5 mg y en cápsulas de liberación prolongada de 5 y
10 mg. Se usa indistintamente de primera elección, o en aquellos
pacientes que no responden al metilfenidato.
• Mezcla de sales de anfetamina (Adderall®). Una mezcla de
sulfato y sacarato de dextroanfetamina y sulfato y aspartato
de anfetamina con efecto modulador sobre dopamina y
noradrenalina, disponible en EE.UU. en comprimidos de 5,
10, 20 y 30 mg, y en cápsulas de liberación prolongada de 5,
10, 15, 20, 25 y 30 mg, también se usa como primera elección,
o en pacientes que no responden a metilfenidato o dextroanfetamina.
Es una de las medicaciones más usadas en
niños con TDAH.
Pemolina (Cylert®). Su uso está muy limitado y desaconsejado
debido a toxicidad hepática grave.
Otros estimulantes de posible eficacia (en estudio)
• Modafinilo (Modiodal®). Estudios preliminares recientes indican
su posible eficacia (indicado en la narcolepsia) en el tratamiento
de niños y adultos con TDAH, usado como monoterapia,
especialmente cuando la reducción del apetito limita
el uso de otros estimulantes. Es un estimulante de larga
vida media disponible en España la dosis recomendada en
adultos con narcolepsia oscila entre 200-400 mg/día. Se ha
usado en niños entre 5 y 15 años.
Efectos secundarios de los estimulantes
A pesar de muchas décadas de experiencia clínica, el uso
de estimulantes sigue rodeado de controversia y polémica, debido
a temores de que puedan causar tics, inducir abuso de sustancias
y retrasar el crecimiento. Aunque las publicaciones
iniciales sugerían que los estimulantes producían tics, en pacientes
con historia personal o familiar de tics, los trabajos en la última
década no han confirmado este punto. Existe preocupación
entre los padres sobre si los niños con TDAH tratados con estimulantes
tienen más riesgo de abuso de sustancias. Los datos
disponibles hasta ahora indican que, de hecho, en vez de
aumentar el riesgo de abuso de sustancias, el tratamiento adecuado
del TDAH tiene un efecto protector frente a este riesgo.
Se cree que esto se debe a la reducción de la impulsividad, y a
la mejoría de resultados académicos, reducción de comportamientos antisociales,
y una mejor autoestima del niño, que valoramás su futuro.
Los estimulantes causan, con frecuencia, reducción del apetito
y pérdida de peso. Los estudios indican que los niños siguen
creciendo durante el tratamiento. Sin embargo, puede que el crecimiento
en talla sea menor del esperado. Este problema parece
transitorio, y posiblemente también relacionado con el retraso
madurativo general de los niños con TDAH. Los estudios indican
que la altura final no se afecta si el tratamiento se interrumpe
en la adolescencia, y que estos déficit en talla eran reversibles
incluso si el tratamiento era de 2 a 3 años. Es recomendable que
el médico monitorice el peso y la talla, y considere alternativas en
aquellos niños en los que el peso sube muy por debajo de lo esperado,
o cuando parece que la talla se está viendo afectada.
Uso de fármacos no-estimulantes en TDAH
• Atomoxetina. La atomoxetina es un fármaco no derivado
anfetamínico aprobado para el tratamiento de niños, adolescentes
y adultos con TDAH en EE.UU., Argentina, Méjico,
Australia, Reino Unido, Alemania, Holanda y Noruega. Tiene
un efecto inhibidor del transportador presináptico de noradrenalina,
por lo que inhibe la recaptación de noradrenalina.
Su eficacia y seguridad en niños (6-11 años) y adolescentes
(12-18 años) se ha demostrado en al menos 12 estudios
doble-ciego controlados con placebo, y en estudios
en adultos, con seguridad también demostrada. Se ha usado
en niños (6-11 años) y adolescentes (12-18 años). Dosis
de 0,5 de 1,2 y de 1,8 mg/kg/día obtenían una mejoría del 62,
78 y 85%, respectivamente, sobre los síntomas basales, lo
que indica una respuesta dosis-dependiente, siendo la dosis
eficaz para la mayoría de los pacientes de 1,2 mg/kg/día. Las
recomendaciones de dosificación son comenzar con 0,5
mg/kg/día en una sola toma por la mañana y, tras una semana,
subir a 1,2 mg/kg/día en una sola toma. Al igual que metilfenidato,
se asocia a ligera pérdida de peso inicialmente
(media de 0,6 kg) pero, a diferencia de éste, produce menor
alteración el inicio y la arquitectura del sueño, y no afecta a
niños con comorbilidad con tics. No tiene efectos perjudiciales
sobre función hepática ni conducción cardiaca, aunque
se han descrito 2 casos (de los 2,9 millones de pacientes tratados),
en los que hubo elevación de enzimas hepáticas que
se normalizó al retirar el tratamiento (hepatitis tóxica). Tiene
posibles ventajas sobre los estimulantes en el caso de pacientes
con comorbilidad con tics y ansiedad, y en adolescente
con TDAH y abuso de sustancias ya que, al no ser un derivado
anfetamínico, no tiene potencial de abuso. Se administra
una vez al día y tiene un perfil de efecto duradero a lo largo
del día por lo que, cuando esté disponible en España (posiblemente
en 2006). supondrá otra posibilidad para tratar a
niños con TDAH. Por el momento, si un paciente no responde
a los estimulantes o no los tolera por efectos secundarios,
se puede pedir atomoxetina por Farmacia Extranjera, haciendo
un informe detallando las razones y rellenando un formulario
que se envía al Ministerio de Sanidad y Consumo, Dirección
General de Farmacia y Productos Sanitarios, Subdirección
General de Asistencia y Prestación Farmacéutica.
Otros fármacos no-estimulantes con posible eficacia
en el TDAH
• Bupropion (Wellbutrin®, Zyntabac®, Quomen®). Bupropión
es un anti-depresivo con efecto agonista de dopamina y
noradrenérgico eficaz en el tratamiento del TDAH en niños
a dosis de hasta 6 mg/kg/día y en adultos en estudios multicéntricos
y comparado con metilfenidato. Es España está
comercializado en comprimidos de 150 mg (difícil dosificar
en niños), aprobado para el tratamiento del abuso de nicotina
en fumadores, y no está cubierto por el Sistema Nacional
de Salud. Aunque bupropión está asociado a un aumento
ligero del riesgo de convulsiones (0,4%), este riesgo está
ligado a dosis altas (mayores a 450-600 mg/día o dosis individuales
en una toma mayores a 150 mg en adultos), y en
pacientes con historia anterior de convulsiones y trastornos
de la conducta alimentaria (especialmente anorexia y
bulimia con vómitos activos). Este riesgo se puede minimizar
empezando por dosis bajas (37,5 a 50 mg dos veces
al día), subiendo la dosis lentamente (cada 2 semanas) y no
superando nunca 250 mg/día en niños y 300-400 mg/día en
adolescentes, así como separando las dosis al menos 4
horas. La dosis óptima en niños suele ser de 150 mg/día.
Debido a su efecto dopaminérgico puede producir disminución
del peso e insomnio por lo que se recomienda dar
la última dosis por la tarde (antes de las 17:00 horas) pero
no antes de acostarse.
• Antidepresivos tricíclicos. Se cree que el efecto beneficioso
de los tricíclicos en el TDAH deriva de su efecto inhibidor
de recaptación de noradrenalina y dopamina. Las ventajas de
estos fármacos incluyen su larga vida media (12 horas) lo que
no hace necesario administrarlos en el colegio, la ausencia de
potencial de abuso, y sus posibles efectos beneficiosos sobre
ansiedad y humor. De los 33 estudios disponibles (21 controlados,
12 abiertos) de tricíclicos (principalmente imipramina y
desipramina) en niños y adolescentes (N = 1.139) y adultos (N
= 78) el 91% obtienen un efecto positivo en los síntomas de
TDAH. Los beneficios de los tricíclicos son especialmente
importantes en niños con TDAH y tics comórbidos. Sin embargo,
los beneficios potenciales del tratamiento del TDAH con
tricíclicos se han visto ensombrecidos por la aparición de cuatro
casos de muerte súbita inexplicada en niños tratados con
desipramina. Los tricíclicos producen elevaciones estadísticamente
significativas, pero asíntomáticas, de la frecuencia
cardiaca y medidas electrocardiográficas de conducción cardiaca.
Aunque estudios recientes indican que el riesgo demuerte súbita con d
esipramina no es mucho más alto que el
riesgo en la población general, se recomienda prudencia y los
tricíclicos sólo son fármacos de segunda línea y tras sopesar
los riesgos y beneficios con los padres.
• Agonistas noradrenérgicos alfa-2 (clonidina). Hay sólo 4
estudios (sólo 2 controlados) (N = 122 niños) que apoyan
la eficacia de clonidina en el TDAH. El tratamiento con clonidina
tiene efecto principalmente en el comportamiento en
el niño desinhibido y agitado (en la hiperactividad y oposicionalidad),
con poca mejoría cognitiva (en la atención). La
combinación de clonidina y metilfenidato ha dado lugar a
muerte súbita en varios niños produciendo preocupación
sobre la seguridad de esta combinación. Sin embargo, se
ha comprobado que la combinación no produce alteraciones
del ECG, y se usa excepto si existe historia en familiares
de primer grado de muerte súbita, desmayos o arritmias.
También hay tres pequeños estudios del uso de guanfacina
en niños con TDAH. La clonidina está disponible en España
como Catapresán® pero, antes de empezar un tratamiento,
debe hacerse una cuidadosa historia y exploración cardiovascular.
Se usa especialmente si existe insomnio por estimulantes,
o para reducir el efecto rebote por la tarde. Se
recomienda empezar por 0,05 mg de clonidina al acostarse,
y se subiría la dosis gradualmente en incrementos de 0,05
mg sin sobrepasar 0,3 mg/día.
Tratamiento psicológico
Psicoeducación y entrenamiento de padres en el manejo
conductual del niño
Los padres deben conocer el TDAH, sin mitos ni miedos
infundados, para poderse enfrentar mejor al problema que está
afectando a su hijo. Cuanto más sepan, lean y pregunten sobre
el TDAH, mejor podrán ayudar a su hijo. Deben buscar un médico
para que evalúe y trate al niño, un médico con experiencia en
niños con TDAH. Además, los padres pueden:
1. Definir reglas claras de consecuencias y premios para ciertos
comportamientos;
2. Ayudar al niño a terminar una tarea o encargo dividiéndolo
en pasos menores;
3. Aumentar la estructura y el orden de la casa;
4. Establecer rutinas estables y predecibles para estructurar
el tiempo;
5. Eliminar ruidos y distracciones;
6. Modificar la conducta del niño;
7. Motivarles, y
8. Aumentar la disciplina haciendo que el niño sufra las consecuencias
de saltarse las normas.
Hay muchos programas de entrenamiento en manejo conductual.
Lo esencial es que los padres tengan herramientas suficientes
para enfrentarse a diferentes situaciones.
Es importante que los padres ayuden al niño a saber que él
también puede hacer cosas para mejorar su propio TDAH. Los
niños con TDAH tienen problemas para concentrarse y atender,
y para controlar su comportamiento, porque su cuerpo quiere
moverse mucho. Para mejorar su concentración puede hacer
cosas como dejar la ropa del colegio y la cartera preparadas la
noche anterior, para no hacerlo con prisas por la mañana. Dormir
suficiente para concentrarse mejor al día siguiente. Debe desayunar
bien y tomar su medicación por la mañana para poder concentrarse
y tener energía. Pueden hacer una lista de estas cosas
para acordarse mejor. Todo lo que implique estructura, organización
y previsión, favorece el funcionamiento del niño: relojes,
calendarios, ordenadores, agendas, notas, listas de cosas que
hay que hacer, prioridades (hacer hoy, hacer mañana...), etc, favorecen
que el niño tenga un recordatorio externo de la estructura,
que él solo no puede obtener, por su TDAH. Todo lo que implique
dividir una tarea larga en pasos pequeños intermedios también
favorecerá que el niño progrese y no se rinda.
Intervención a niveles académico y escolar
Es importante que haya un plan de apoyo académico tanto
en el colegio como en casa. Será necesario probablemente un
profesor particular en casa que actúe como un entrenador personal
del niño, que le marque un ritmo y que le ayude a organizarse
y planificar su horario y su material, y a enfrentarse a exámenes,
trabajos, etc.
A nivel escolar es importante que el profesor entienda lo que
es el TDAH, y que no se trata de un niño que quiere desobedecer
o molestar en clase. También deben entender que los ajustes
que hay que hacer no son “aprobarle todo” o reducir el nivel
de exigencia, sino adaptar lo que tiene que hacer a las virtudes
y dificultades del niño individual.
El profesor puede hacer mucho para ayudar al niño con TDAH
a concentrarse, reducir su ansiedad y rendir al máximo de sus
posibilidades:
1. Mantener una rutina predecible, el niño sabrá qué va a pasar
después, y así no se distraerá.
2. Supervisarle cada poco. Marcarle el tiempo para hacer las
cosas así no pasará ratos distraído. Cada poco tiempo puede
ver qué tal va en su trabajo y le anima a seguir.
3. Darle tiempo extra para que escriba despacio y bien. Adaptar
lo que tiene que hacer el niño a su velocidad de trabajo.
4. Ayudarle individualmente para que no se quede mucho tiempo
“enganchado” en un problema. Enseñarle a detectar un
problema y pedir ayuda pronto, sin perder excesivo tiempo
una vez que se haya quedado bloqueado en algo.
5. Dividir la clase en grupos pequeños para que los niños trabajen
en equipo y se ayuden.
6. Dejarle jugar o trabajar en el ordenador como premio.
7. Dejarle que salga del aula si se siente muy inquieto y necesita
un descanso.
8. Ponerle en una mesa cerca de él para supervisarle mejor.
9. Sentarle lejos de niños que le puedan distraer o meterse con él.
10. Darle la enhorabuena cuando haga las cosas bien o haga un
esfuerzo para conseguirlo.
Tratamientos sin eficacia demostrada en el TDAH
que no deben usarse
Debido a múltiples causas, como el desconocimiento del TDAH
en el público general, la desesperación de los padres, la presión
que éstos pueden sufrir por los colegios ante los problemas que
causa el niño con TDAH, el miedo a la medicación y, por qué no
decirlo, el amplio mercado existente, con grandes posibilidades
de enriquecimiento para profesionales y pseudoprofesionales sin
escrúpulos, existen gran variedad de tratamientos que no tienen
base científica ni se ha demostrado su eficacia que se anuncian
como la panacea en el TDAH. Éstos incluyen:
1. Tratamientos dietéticos. Dietas sin azúcar, o la dieta de Feingold
sin salicilatos ni colorantes y saborizantes, dietas con
suplementos de aminoácidos y megadosis de vitaminas, sacáridos,
suplementos minerales y remedios naturopáticos (como
el picnogenol). Por supuesto, tampoco el tratamiento con
gotas de agua magnetizada sirve para nada.
2. Biofeedback por electroencefalograma (EEG-biofeedback,
neurofeedback o neuroterapia). Intenta tratar el TDAH elevando
el ratio entre ondas de alta frecuencia respecto a ondas
de baja frecuencia en el EEG. Los estudios están cargados
de artefactos, efecto placebo y el efecto de otros tratamientos
utilizados.
3. Psicoterapia de juego. Basada en que, cuando el niño juega,
expresa sus preocupaciones y problemas y así destapa
sus conflictos psicológicos ocultos, pero sabemos que el
TDAH no es debido a ansiedad o síntomas depresivos, ni a
conflictos psicológicos del niño.
4. Método Tomatis. Basado en el supuesto efecto beneficioso
de diferentes tonos de música y sonidos sobre el niños
con TDAH. Se supone que se produce una reeducación auditiva,
pero no funciona. Muy caro y totalmente ineficaz.
5. Tratamientos de optometría. Basado en el supuesto efecto
beneficioso de unas gafas de colores y unos filtros que se
colocan en las gafas.
6. Tratamientos de lateralidad cruzada. Intenta mejorar un
supuesto defecto en la leteralización y mejorar la conexión
entre los hemisferios cerebrales con ejercicios que refuerzan
el cuerpo calloso, como andar a la pata coja, y otras cosas
similares. No sirve para nada.
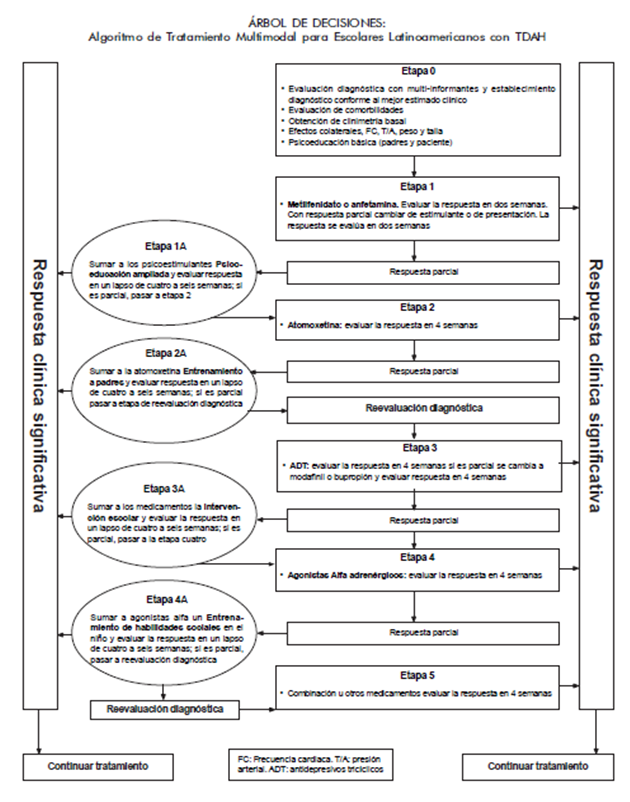
Conclusiones y algoritmo de tratamiento
En la mayoría de los casos, un estimulante (metilfenidato
en España) es la medicación de primera elección en el TDAH,
debido a la eficacia claramente demostrada tras más de 60 años
de experiencia clínica, el comienzo de acción rápida, el uso en
muchos pacientes sin producir problemas y el hecho de que cuando
se presentan efectos secundarios generalmente son reversibles
y leves. La Academia Americana de Psiquiatría Infantil y Adolescente
(AACAP) ha publicado en 2002 una guía sobre el uso de
estimulantes en niños y adolescentes. En ella recomienda comenzar
el tratamiento con estimulantes con metilfenidato, 5 mg (o
dexedrina, 2,5 mg) a la hora del desayuno y tras la comida (13:00
ó 14:00 horas), con una posible dosis por la tarde (16:00 ó 17:00
horas) para ayudar con los deberes. Si no hay mejoría de los síntomas
en una semana se debe subir la dosis (Tabla VI). Aproximadamente
el 70% de los pacientes responden a metilfenidato
(o dextroanfetamina individualmente), y el 90% responden si se
prueban los dos estimulantes, por lo que si no se obtiene una
respuesta tras la primera prueba de estimulante a dosis y duración
adecuada, se podría cambiar a otro estimulante. Desgraciadamente,
esta recomendación es imposible de llevar a cabo en
España, donde sólo se dispone de metilfenidato, por lo que potencialmente
un 20% adicional de niños que no mejoran con metilfenidato
y que podrían responder a dexedrina quedan como “resistentes
al tratamiento”. La AACAP recomienda la atomoxetina también
como tratamiento de primera elección. Por ahora podemos
solicitarla en España cuando el niño no responde o no tolera el
metilfenidato, esto es mejor que empezar otros tratamientos como
antipsicóticos, que controlan los síntomas de inquietud psicomotriz
sedando al niño.
En esta revisión no se ha abordado en profundidad el tratamiento
de la comorbilidad con otros problemas psiquiátricos ya
que, cuando existe, es uno de los criterios para que el pediatra
de Atención Primaria refiera al niño al psiquiatra infantil y del adolescente.
La AACAP recomienda que, en niños con depresión
comórbida, se puede asociar un antidepresivo ISRS. Cuando
existen conductas violentas asociadas, agresividad, trastorno
oposicional desafiante, o trastorno de la conducta se pueden tratar,
considerando los riesgos y beneficios de la medicación, con
litio, valproato, clonidina o, incluso temporalmente, con un antipsicótico
atípico a dosis baja, ya que el uso prolongado de antipsicóticos
probablemente tiene más riesgos que beneficios en
niños con trastornos de la conducta.
Aunque la medicación sólo funciona mientras se esté tomando,
muchos padres prefieren darle al niño unas “vacaciones” o
periodos sin medicación, para mejorar el apetito, reducir los posibles
efectos a largo plazo o valorar si se continúa necesitando la
medicación. Si se hacen este tipo de pruebas debe ser cuando
el niño no tenga colegio ni otras actividades en que se necesita
su participación social (campamentos).
En resumen, debido a las limitaciones de disponibilidad de
fármacos eficaces en el TDAH en España, para adaptar las recomendaciones
de la AACAP a nuestro medio se puede empezar
el tratamiento con metilfenidato (de liberación inmediata o de liberación
prolongada). Si esto no funciona o el niño no lo tolera, el
pediatra de Atención Primaria debería referir al paciente al psiquiatra
infantil para que, probablemente éste solicite atomoxetina.
Después se puede recurrir a bupropion en los casos en que
no sea eficaz, y después considerar el uso de imipramina en
los casos todavía resistentes, considerando con los padres los
posibles riesgos y beneficios. En cada paso debería reconsiderarse
el diagnóstico.
Un plan de tratamiento individualizado y multidisciplinar para
un niño con TDAH y su familia casi siempre debe incluir 3 aspectos
fundamentales:
1. Entrenamiento a los padres:
– Psicoedución sobre el TDAH.
– Entrenamiento en técnicas de manejo conductual del niño.
2. Intervención a niveles académico y escolar:
– En el colegio.
– En casa.
3. Medicación específica para el TDAH.
El uso de medicación debe ser una parte del plan de tratamiento
inicial en la mayoría de los niños en edad escolar y
adolescentes con TDAH. Esta recomendación da por supuesto
que el médico tratante se ha asegurado del diagnóstico. Una
respuesta positiva a la medicación nunca debe usarse como
arma diagnóstica para identificar a niños con TDAH. Es importante
saber que la Academia Americana de Pediatría (AAP),
en sus recomendaciones para el tratamiento del TDAH, ha cambiado
la posición que mantenía desde 1987 (cuando se decía
que la medicación debía ser el “último recurso”), y en 1996 dice
que la medicación debe ser “parte del plan inicial del tratamiento
usado en combinación con intervenciones psicosociales”. El
reciente estudio de tratamiento multimodal del TDAH “Multimodal
Treatment of ADHD” (MTA), del Instituto Nacional de Salud
Mental en EE.UU., ha demostrado que un tratamiento farmacológico
cuidadoso y estandarizado se asocia con una reducción
de síntomas significativamente mayor, en la mayoría de los niños,
que un tratamiento de intervención psicosocial con diferentes
tipos de psicoterapia. Sin embargo, el grupo de terapia combinada
con psicoterapia y medicación obtuvo mejores resultados
que el grupo de terapia con medicación sola en el porcentaje
de niños en remisión (68% frente a 56%, respectivamente), y
también el grupo de terapia combinada mejoraba en aspectos
no directamente relacionados con el TDAH pero sí con la comorbilidad
con ansiedad y trastorno oposicionista desafiante. La
evidencia también apoya que el tratamiento, no sólo se limite a
los días y horas de actividad escolar, sino a las horas fuera
del colegio. Por todo ello, un buen conocimiento y manejo de
los fármacos eficaces en el TDAH es imprescindible para un
médico que trata a estos niños. Además, el conocimiento de la
necesidad del tratamiento farmacológico inicial en la mayoría
de los niños y adolescentes con TDAH es fundamental en los
otros profesionales de la salud y la educación (psicólogos, trabajadores
sociales, profesores, pedagogos, farmacéuticos...)
que entran en contacto con estas familias. Esto, además, contribuirá
a reducir la estigmatización del niño y la sensación de
culpa de las familias porque se reconocerá de forma universal
el TDAH como un problema médico.
Tratamiento farmacológico
Hay muchos estudios que indican la eficacia y seguridad de
los estimulantes en el tratamiento de niños con TDAH. También
hay estudios que indican la eficacia de varios fármacos no estimulantes
( atomoxetina, bupropión y antidepresivos tricíclicos).
Uso de medicaciones estimulantes en el tratamiento
del TDAH (Tabla V).
– Metilfenidato. El metilfenidato es el único estimulante indicado
para el tratamiento del TDAH disponible en España.
Se presenta en comprimidos de 5,10 y 20 mg (Rubifén®).
El reciente estudio MTA del NIMH (National Institute of Mental
Health) Americano, como se ha comentado, ha demostrado
que el tratamiento farmacológico con seguimiento cuidadoso
y estandarizado se asocia con una reducción de los
síntomas de TDAH superior al tratamiento con intervención
exclusivamente psicosocial. En este estudio de 14 meses
de duración, además, se comprobó que la dosis inicial de
metilfenidato debía ajustarse a lo largo del estudio para mantener
una respuesta óptima. Dosificación en tabla VI.
– OROS®-Metilfenidato. Desde 2004 disponemos en España
de la forma de metilfenidato de absorción osmótica
OROS®-Metilfenidato (Concerta®) que se administra una vez
al día. Es una cápsula recubierta de metilfenidato (que libera
de forma inmediata un 22% de la dosis) y rellena de metilfenidato
que se libera lentamente a través de un orificio
hecho por láser cuando el agua que entra gradualmente en
la cápsula hace crecer un polímero hidrofílico que actúa
como émbolo. Se presenta en tabletas de liberación prolongada
de 18 y 36 mg y se recomienda iniciar el tratamiento
con 18 mg/día e ir subiendo la dosis con ajustes semanales según respuesta
hasta un máximo de 54 mg/día. Tiene
eficacia equivalente al metilfenidato pero mantiene un
perfil más homogéneo de niveles plasmáticos, y es preferido
por los padres sobre el metilfenidato dos o tres veces al
día. Además, evita el tener que dar una dosis en el colegio
reduciendo la posible “estigmatización” del niño. Puede producir
menos efectos secundarios, como tristeza, al no tener
un pico plasmático tan elevado. La cápsula de 18 mg equivale
a 5 mg tres veces al día (15 mg) de metilfenidato y la
de 36 mg a 10 mg tres veces al día (30 mg) de metilfenidafato.
La equivalencia en mg no es directa, ya que algo de metilfenidato
se pierde en el sistema de liberación osmótica. Otro
aspecto es que la dosis inicial que se libera inmediatamente
de la cápsula es del 22% de la dosis total de metilfenidato
( la cápsula de 18 mg libera inmediatamente 4 mg y la
de 36 mg libera 8 mg). Esta dosis inicial es algo inferior a 5,
10 mg de metilfenidato de liberación inmediata, y a veces
se nota que el inicio de la acción de Concerta es ligeramente
más lento que el de Rubifén.
Formulaciones de metilfenidato no disponibles en España
• Metilfenidato liberación prolongada (Ritalin®-LA). Recientemente
disponible en el mercado en EE.UU.
• D-metilfenidato (Focalin®). Es la forma dextro-metilfenidato
en la que se ha eliminado la forma inactiva levo, con una duración
de acción más prolongada y eficaz a dosis aproximadamente
de la mitad de la dosis eficaz de metilfenidato.
Otros estimulantes no disponibles en España
• Dextroanfetamina (Dexedrine®). Un estimulante de vida media
más larga que el metilfenidato disponible en EE.UU. en tabletas
de 5 mg y en cápsulas de liberación prolongada de 5 y
10 mg. Se usa indistintamente de primera elección, o en aquellos
pacientes que no responden al metilfenidato.
• Mezcla de sales de anfetamina (Adderall®). Una mezcla de
sulfato y sacarato de dextroanfetamina y sulfato y aspartato
de anfetamina con efecto modulador sobre dopamina y
noradrenalina, disponible en EE.UU. en comprimidos de 5,
10, 20 y 30 mg, y en cápsulas de liberación prolongada de 5,
10, 15, 20, 25 y 30 mg, también se usa como primera elección,
o en pacientes que no responden a metilfenidato o dextroanfetamina.
Es una de las medicaciones más usadas en
niños con TDAH.
Pemolina (Cylert®). Su uso está muy limitado y desaconsejado
debido a toxicidad hepática grave.
Otros estimulantes de posible eficacia (en estudio)
• Modafinilo (Modiodal®). Estudios preliminares recientes indican
su posible eficacia (indicado en la narcolepsia) en el tratamiento
de niños y adultos con TDAH, usado como monoterapia,
especialmente cuando la reducción del apetito limita
el uso de otros estimulantes. Es un estimulante de larga
vida media disponible en España la dosis recomendada en
adultos con narcolepsia oscila entre 200-400 mg/día. Se ha
usado en niños entre 5 y 15 años.
Efectos secundarios de los estimulantes
A pesar de muchas décadas de experiencia clínica, el uso
de estimulantes sigue rodeado de controversia y polémica, debido
a temores de que puedan causar tics, inducir abuso de sustancias
y retrasar el crecimiento. Aunque las publicaciones
iniciales sugerían que los estimulantes producían tics, en pacientes
con historia personal o familiar de tics, los trabajos en la última
década no han confirmado este punto. Existe preocupación
entre los padres sobre si los niños con TDAH tratados con estimulantes
tienen más riesgo de abuso de sustancias. Los datos
disponibles hasta ahora indican que, de hecho, en vez de
aumentar el riesgo de abuso de sustancias, el tratamiento adecuado
del TDAH tiene un efecto protector frente a este riesgo.
Se cree que esto se debe a la reducción de la impulsividad, y a
la mejoría de resultados académicos, reducción de comportamientos antisociales,
y una mejor autoestima del niño, que valoramás su futuro.
Los estimulantes causan, con frecuencia, reducción del apetito
y pérdida de peso. Los estudios indican que los niños siguen
creciendo durante el tratamiento. Sin embargo, puede que el crecimiento
en talla sea menor del esperado. Este problema parece
transitorio, y posiblemente también relacionado con el retraso
madurativo general de los niños con TDAH. Los estudios indican
que la altura final no se afecta si el tratamiento se interrumpe
en la adolescencia, y que estos déficit en talla eran reversibles
incluso si el tratamiento era de 2 a 3 años. Es recomendable que
el médico monitorice el peso y la talla, y considere alternativas en
aquellos niños en los que el peso sube muy por debajo de lo esperado,
o cuando parece que la talla se está viendo afectada.
Uso de fármacos no-estimulantes en TDAH
• Atomoxetina. La atomoxetina es un fármaco no derivado
anfetamínico aprobado para el tratamiento de niños, adolescentes
y adultos con TDAH en EE.UU., Argentina, Méjico,
Australia, Reino Unido, Alemania, Holanda y Noruega. Tiene
un efecto inhibidor del transportador presináptico de noradrenalina,
por lo que inhibe la recaptación de noradrenalina.
Su eficacia y seguridad en niños (6-11 años) y adolescentes
(12-18 años) se ha demostrado en al menos 12 estudios
doble-ciego controlados con placebo, y en estudios
en adultos, con seguridad también demostrada. Se ha usado
en niños (6-11 años) y adolescentes (12-18 años). Dosis
de 0,5 de 1,2 y de 1,8 mg/kg/día obtenían una mejoría del 62,
78 y 85%, respectivamente, sobre los síntomas basales, lo
que indica una respuesta dosis-dependiente, siendo la dosis
eficaz para la mayoría de los pacientes de 1,2 mg/kg/día. Las
recomendaciones de dosificación son comenzar con 0,5
mg/kg/día en una sola toma por la mañana y, tras una semana,
subir a 1,2 mg/kg/día en una sola toma. Al igual que metilfenidato,
se asocia a ligera pérdida de peso inicialmente
(media de 0,6 kg) pero, a diferencia de éste, produce menor
alteración el inicio y la arquitectura del sueño, y no afecta a
niños con comorbilidad con tics. No tiene efectos perjudiciales
sobre función hepática ni conducción cardiaca, aunque
se han descrito 2 casos (de los 2,9 millones de pacientes tratados),
en los que hubo elevación de enzimas hepáticas que
se normalizó al retirar el tratamiento (hepatitis tóxica). Tiene
posibles ventajas sobre los estimulantes en el caso de pacientes
con comorbilidad con tics y ansiedad, y en adolescente
con TDAH y abuso de sustancias ya que, al no ser un derivado
anfetamínico, no tiene potencial de abuso. Se administra
una vez al día y tiene un perfil de efecto duradero a lo largo
del día por lo que, cuando esté disponible en España (posiblemente
en 2006). supondrá otra posibilidad para tratar a
niños con TDAH. Por el momento, si un paciente no responde
a los estimulantes o no los tolera por efectos secundarios,
se puede pedir atomoxetina por Farmacia Extranjera, haciendo
un informe detallando las razones y rellenando un formulario
que se envía al Ministerio de Sanidad y Consumo, Dirección
General de Farmacia y Productos Sanitarios, Subdirección
General de Asistencia y Prestación Farmacéutica.
Otros fármacos no-estimulantes con posible eficacia
en el TDAH
• Bupropion (Wellbutrin®, Zyntabac®, Quomen®). Bupropión
es un anti-depresivo con efecto agonista de dopamina y
noradrenérgico eficaz en el tratamiento del TDAH en niños
a dosis de hasta 6 mg/kg/día y en adultos en estudios multicéntricos
y comparado con metilfenidato. Es España está
comercializado en comprimidos de 150 mg (difícil dosificar
en niños), aprobado para el tratamiento del abuso de nicotina
en fumadores, y no está cubierto por el Sistema Nacional
de Salud. Aunque bupropión está asociado a un aumento
ligero del riesgo de convulsiones (0,4%), este riesgo está
ligado a dosis altas (mayores a 450-600 mg/día o dosis individuales
en una toma mayores a 150 mg en adultos), y en
pacientes con historia anterior de convulsiones y trastornos
de la conducta alimentaria (especialmente anorexia y
bulimia con vómitos activos). Este riesgo se puede minimizar
empezando por dosis bajas (37,5 a 50 mg dos veces
al día), subiendo la dosis lentamente (cada 2 semanas) y no
superando nunca 250 mg/día en niños y 300-400 mg/día en
adolescentes, así como separando las dosis al menos 4
horas. La dosis óptima en niños suele ser de 150 mg/día.
Debido a su efecto dopaminérgico puede producir disminución
del peso e insomnio por lo que se recomienda dar
la última dosis por la tarde (antes de las 17:00 horas) pero
no antes de acostarse.
• Antidepresivos tricíclicos. Se cree que el efecto beneficioso
de los tricíclicos en el TDAH deriva de su efecto inhibidor
de recaptación de noradrenalina y dopamina. Las ventajas de
estos fármacos incluyen su larga vida media (12 horas) lo que
no hace necesario administrarlos en el colegio, la ausencia de
potencial de abuso, y sus posibles efectos beneficiosos sobre
ansiedad y humor. De los 33 estudios disponibles (21 controlados,
12 abiertos) de tricíclicos (principalmente imipramina y
desipramina) en niños y adolescentes (N = 1.139) y adultos (N
= 78) el 91% obtienen un efecto positivo en los síntomas de
TDAH. Los beneficios de los tricíclicos son especialmente
importantes en niños con TDAH y tics comórbidos. Sin embargo,
los beneficios potenciales del tratamiento del TDAH con
tricíclicos se han visto ensombrecidos por la aparición de cuatro
casos de muerte súbita inexplicada en niños tratados con
desipramina. Los tricíclicos producen elevaciones estadísticamente
significativas, pero asíntomáticas, de la frecuencia
cardiaca y medidas electrocardiográficas de conducción cardiaca.
Aunque estudios recientes indican que el riesgo demuerte súbita con d
esipramina no es mucho más alto que el
riesgo en la población general, se recomienda prudencia y los
tricíclicos sólo son fármacos de segunda línea y tras sopesar
los riesgos y beneficios con los padres.
• Agonistas noradrenérgicos alfa-2 (clonidina). Hay sólo 4
estudios (sólo 2 controlados) (N = 122 niños) que apoyan
la eficacia de clonidina en el TDAH. El tratamiento con clonidina
tiene efecto principalmente en el comportamiento en
el niño desinhibido y agitado (en la hiperactividad y oposicionalidad),
con poca mejoría cognitiva (en la atención). La
combinación de clonidina y metilfenidato ha dado lugar a
muerte súbita en varios niños produciendo preocupación
sobre la seguridad de esta combinación. Sin embargo, se
ha comprobado que la combinación no produce alteraciones
del ECG, y se usa excepto si existe historia en familiares
de primer grado de muerte súbita, desmayos o arritmias.
También hay tres pequeños estudios del uso de guanfacina
en niños con TDAH. La clonidina está disponible en España
como Catapresán® pero, antes de empezar un tratamiento,
debe hacerse una cuidadosa historia y exploración cardiovascular.
Se usa especialmente si existe insomnio por estimulantes,
o para reducir el efecto rebote por la tarde. Se
recomienda empezar por 0,05 mg de clonidina al acostarse,
y se subiría la dosis gradualmente en incrementos de 0,05
mg sin sobrepasar 0,3 mg/día.
Tratamiento psicológico
Psicoeducación y entrenamiento de padres en el manejo
conductual del niño
Los padres deben conocer el TDAH, sin mitos ni miedos
infundados, para poderse enfrentar mejor al problema que está
afectando a su hijo. Cuanto más sepan, lean y pregunten sobre
el TDAH, mejor podrán ayudar a su hijo. Deben buscar un médico
para que evalúe y trate al niño, un médico con experiencia en
niños con TDAH. Además, los padres pueden:
1. Definir reglas claras de consecuencias y premios para ciertos
comportamientos;
2. Ayudar al niño a terminar una tarea o encargo dividiéndolo
en pasos menores;
3. Aumentar la estructura y el orden de la casa;
4. Establecer rutinas estables y predecibles para estructurar
el tiempo;
5. Eliminar ruidos y distracciones;
6. Modificar la conducta del niño;
7. Motivarles, y
8. Aumentar la disciplina haciendo que el niño sufra las consecuencias
de saltarse las normas.
Hay muchos programas de entrenamiento en manejo conductual.
Lo esencial es que los padres tengan herramientas suficientes
para enfrentarse a diferentes situaciones.
Es importante que los padres ayuden al niño a saber que él
también puede hacer cosas para mejorar su propio TDAH. Los
niños con TDAH tienen problemas para concentrarse y atender,
y para controlar su comportamiento, porque su cuerpo quiere
moverse mucho. Para mejorar su concentración puede hacer
cosas como dejar la ropa del colegio y la cartera preparadas la
noche anterior, para no hacerlo con prisas por la mañana. Dormir
suficiente para concentrarse mejor al día siguiente. Debe desayunar
bien y tomar su medicación por la mañana para poder concentrarse
y tener energía. Pueden hacer una lista de estas cosas
para acordarse mejor. Todo lo que implique estructura, organización
y previsión, favorece el funcionamiento del niño: relojes,
calendarios, ordenadores, agendas, notas, listas de cosas que
hay que hacer, prioridades (hacer hoy, hacer mañana...), etc, favorecen
que el niño tenga un recordatorio externo de la estructura,
que él solo no puede obtener, por su TDAH. Todo lo que implique
dividir una tarea larga en pasos pequeños intermedios también
favorecerá que el niño progrese y no se rinda.
Intervención a niveles académico y escolar
Es importante que haya un plan de apoyo académico tanto
en el colegio como en casa. Será necesario probablemente un
profesor particular en casa que actúe como un entrenador personal
del niño, que le marque un ritmo y que le ayude a organizarse
y planificar su horario y su material, y a enfrentarse a exámenes,
trabajos, etc.
A nivel escolar es importante que el profesor entienda lo que
es el TDAH, y que no se trata de un niño que quiere desobedecer
o molestar en clase. También deben entender que los ajustes
que hay que hacer no son “aprobarle todo” o reducir el nivel
de exigencia, sino adaptar lo que tiene que hacer a las virtudes
y dificultades del niño individual.
El profesor puede hacer mucho para ayudar al niño con TDAH
a concentrarse, reducir su ansiedad y rendir al máximo de sus
posibilidades:
1. Mantener una rutina predecible, el niño sabrá qué va a pasar
después, y así no se distraerá.
2. Supervisarle cada poco. Marcarle el tiempo para hacer las
cosas así no pasará ratos distraído. Cada poco tiempo puede
ver qué tal va en su trabajo y le anima a seguir.
3. Darle tiempo extra para que escriba despacio y bien. Adaptar
lo que tiene que hacer el niño a su velocidad de trabajo.
4. Ayudarle individualmente para que no se quede mucho tiempo
“enganchado” en un problema. Enseñarle a detectar un
problema y pedir ayuda pronto, sin perder excesivo tiempo
una vez que se haya quedado bloqueado en algo.
5. Dividir la clase en grupos pequeños para que los niños trabajen
en equipo y se ayuden.
6. Dejarle jugar o trabajar en el ordenador como premio.
7. Dejarle que salga del aula si se siente muy inquieto y necesita
un descanso.
8. Ponerle en una mesa cerca de él para supervisarle mejor.
9. Sentarle lejos de niños que le puedan distraer o meterse con él.
10. Darle la enhorabuena cuando haga las cosas bien o haga un
esfuerzo para conseguirlo.
Tratamientos sin eficacia demostrada en el TDAH
que no deben usarse
Debido a múltiples causas, como el desconocimiento del TDAH
en el público general, la desesperación de los padres, la presión
que éstos pueden sufrir por los colegios ante los problemas que
causa el niño con TDAH, el miedo a la medicación y, por qué no
decirlo, el amplio mercado existente, con grandes posibilidades
de enriquecimiento para profesionales y pseudoprofesionales sin
escrúpulos, existen gran variedad de tratamientos que no tienen
base científica ni se ha demostrado su eficacia que se anuncian
como la panacea en el TDAH. Éstos incluyen:
1. Tratamientos dietéticos. Dietas sin azúcar, o la dieta de Feingold
sin salicilatos ni colorantes y saborizantes, dietas con
suplementos de aminoácidos y megadosis de vitaminas, sacáridos,
suplementos minerales y remedios naturopáticos (como
el picnogenol). Por supuesto, tampoco el tratamiento con
gotas de agua magnetizada sirve para nada.
2. Biofeedback por electroencefalograma (EEG-biofeedback,
neurofeedback o neuroterapia). Intenta tratar el TDAH elevando
el ratio entre ondas de alta frecuencia respecto a ondas
de baja frecuencia en el EEG. Los estudios están cargados
de artefactos, efecto placebo y el efecto de otros tratamientos
utilizados.
3. Psicoterapia de juego. Basada en que, cuando el niño juega,
expresa sus preocupaciones y problemas y así destapa
sus conflictos psicológicos ocultos, pero sabemos que el
TDAH no es debido a ansiedad o síntomas depresivos, ni a
conflictos psicológicos del niño.
4. Método Tomatis. Basado en el supuesto efecto beneficioso
de diferentes tonos de música y sonidos sobre el niños
con TDAH. Se supone que se produce una reeducación auditiva,
pero no funciona. Muy caro y totalmente ineficaz.
5. Tratamientos de optometría. Basado en el supuesto efecto
beneficioso de unas gafas de colores y unos filtros que se
colocan en las gafas.
6. Tratamientos de lateralidad cruzada. Intenta mejorar un
supuesto defecto en la leteralización y mejorar la conexión
entre los hemisferios cerebrales con ejercicios que refuerzan
el cuerpo calloso, como andar a la pata coja, y otras cosas
similares. No sirve para nada.
Conclusiones y algoritmo de tratamiento
En la mayoría de los casos, un estimulante (metilfenidato
en España) es la medicación de primera elección en el TDAH,
debido a la eficacia claramente demostrada tras más de 60 años
de experiencia clínica, el comienzo de acción rápida, el uso en
muchos pacientes sin producir problemas y el hecho de que cuando
se presentan efectos secundarios generalmente son reversibles
y leves. La Academia Americana de Psiquiatría Infantil y Adolescente
(AACAP) ha publicado en 2002 una guía sobre el uso de
estimulantes en niños y adolescentes. En ella recomienda comenzar
el tratamiento con estimulantes con metilfenidato, 5 mg (o
dexedrina, 2,5 mg) a la hora del desayuno y tras la comida (13:00
ó 14:00 horas), con una posible dosis por la tarde (16:00 ó 17:00
horas) para ayudar con los deberes. Si no hay mejoría de los síntomas
en una semana se debe subir la dosis (Tabla VI). Aproximadamente
el 70% de los pacientes responden a metilfenidato
(o dextroanfetamina individualmente), y el 90% responden si se
prueban los dos estimulantes, por lo que si no se obtiene una
respuesta tras la primera prueba de estimulante a dosis y duración
adecuada, se podría cambiar a otro estimulante. Desgraciadamente,
esta recomendación es imposible de llevar a cabo en
España, donde sólo se dispone de metilfenidato, por lo que potencialmente
un 20% adicional de niños que no mejoran con metilfenidato
y que podrían responder a dexedrina quedan como “resistentes
al tratamiento”. La AACAP recomienda la atomoxetina también
como tratamiento de primera elección. Por ahora podemos
solicitarla en España cuando el niño no responde o no tolera el
metilfenidato, esto es mejor que empezar otros tratamientos como
antipsicóticos, que controlan los síntomas de inquietud psicomotriz
sedando al niño.
En esta revisión no se ha abordado en profundidad el tratamiento
de la comorbilidad con otros problemas psiquiátricos ya
que, cuando existe, es uno de los criterios para que el pediatra
de Atención Primaria refiera al niño al psiquiatra infantil y del adolescente.
La AACAP recomienda que, en niños con depresión
comórbida, se puede asociar un antidepresivo ISRS. Cuando
existen conductas violentas asociadas, agresividad, trastorno
oposicional desafiante, o trastorno de la conducta se pueden tratar,
considerando los riesgos y beneficios de la medicación, con
litio, valproato, clonidina o, incluso temporalmente, con un antipsicótico
atípico a dosis baja, ya que el uso prolongado de antipsicóticos
probablemente tiene más riesgos que beneficios en
niños con trastornos de la conducta.
Aunque la medicación sólo funciona mientras se esté tomando,
muchos padres prefieren darle al niño unas “vacaciones” o
periodos sin medicación, para mejorar el apetito, reducir los posibles
efectos a largo plazo o valorar si se continúa necesitando la
medicación. Si se hacen este tipo de pruebas debe ser cuando
el niño no tenga colegio ni otras actividades en que se necesita
su participación social (campamentos).
En resumen, debido a las limitaciones de disponibilidad de
fármacos eficaces en el TDAH en España, para adaptar las recomendaciones
de la AACAP a nuestro medio se puede empezar
el tratamiento con metilfenidato (de liberación inmediata o de liberación
prolongada). Si esto no funciona o el niño no lo tolera, el
pediatra de Atención Primaria debería referir al paciente al psiquiatra
infantil para que, probablemente éste solicite atomoxetina.
Después se puede recurrir a bupropion en los casos en que
no sea eficaz, y después considerar el uso de imipramina en
los casos todavía resistentes, considerando con los padres los
posibles riesgos y beneficios. En cada paso debería reconsiderarse
el diagnóstico.
Clinica y criterios diagnóstocos
CLÍNICA Y CRITERIOS DIAGNÓSTICOS
Los tres síntomas esenciales del TDAH son:
1. El déficit de atención (falta de perseverancia en la atención
o atención dispersa),
2. La hiperactividad (excesivo movimiento) y
3. La impulsividad (dificultad en el control de impulsos).
El déficit de atención guarda una mayor relación con las dificultades
académicas y el logro de metas, mientras que la hiperactividad
e impulsividad están más relacionadas con las relaciones
sociales y los resultados psiquiátricos. Las manifestaciones
clínicas varían en grado e intensidad según la edad del paciente
en el momento del diagnóstico:
-Niños pequeños (1-3 años)
Se pueden apreciar cambios temperamentales, impulsividad
y una adaptación social limitada en la interacción del niño con el
ambiente y los padres. Son niños que no obedecen, no respetan
las normas, molestan y pueden tener alteraciones del sueño, del
lenguaje y del desarrollo motor. A esta edad el diagnóstico es
muy difícil.
-Preescolares (3-6 años)
Se puede observar una inquietud motriz, menor intensidad y
duración en el juego y distintos problemas asociados: déficit en
el desarrollo, dificultad en la coordinación motora, conducta negativista
desafiante, problemas de adaptación social y accidentes,
entre otras.
El diagnóstico sigue siendo difícil ya que la hiperactividad,
impulsividad y déficit de atención pueden ser propios de la
edad; es importante ver si se afecta la socialización, el aprendizaje y la interacción padres-hijos. A esta edad es muy complicado
conocer el rango normal de conducta y no hay instrumentos
fiables y válidos para evaluar el TDAH. Se sugieren
de forma orientativa los síntomas mencionados por expertos
clínicos y deben verse como factores de riesgo más que
como signos diagnósticos.
-Escolares (6-12 años)
A esta edad suele ser cuando se producen más consultas
a profesionales de la salud. Son niños que se distraen con
facilidad, presentan inquietud motora, conducta impulsiva perturbadora,
y con diferentes problemas asociados: trastornos
específicos de aprendizaje (lectura, escritura), repetición de cursos,
rechazo por los compañeros, relaciones familiares alteradas,
baja autoestima y comportamiento agresivo. En la tabla I
se pueden ver los criterios para el diagnostico, así como las
diferencias entre DSM-IV /CIE-10. Como vemos, los criterios
son casi idénticos, pero los términos del CIE-10 aplican algo
más de disfunción.
-Adolescentes (13-20 años)
Hasta el 70% de los niños con TDAH evolucionarán con manifestaciones
clínicas hasta la adolescencia. Con la edad va disminuyendo
la hiperactividad motora y se trasforma en hiperactividad
mental o sensación de impaciencia. Se mantiene el déficit
de atención y la dificultad para planear y organizarse lo que
conlleva mal rendimiento escolar, rechazo de amigos, disminución
de la autoestima y búsqueda de afecto de forma indiscriminada
con la implicación en conductas de riesgo: conducta agresiva,
antisocial y delincuente, problemas con el alcohol y drogas,
problemas emocionales (depresión, ansiedad), embarazos y accidentes
que constituyen su principal causa de muerte. El diagnóstico,
según criterios DSMIV y CIE 10 (Tabla I).
Criterios diagnósticos o síntomas necesarios
para el diagnóstico
El DSM-IV requiere que estén presentes al menos 6 de los 9
síntomas tanto para el subtipo con predominio del déficit de atención como para el subtipo hiperactivo-impulsivo. El TDAH de tipocombinado requiere una combinación de ambos tipos de síntomas
de déficit de atención y de hiperactividad impulsividad (6 + 6).
Los criterios de la CIE-10 en comparación con el DSM-IV son
menos estrictos con respecto al número de síntomas necesarios,
pero más estrictos en cuanto a la disfunción/ ubicuidad. Requiere
6/9 síntomas de déficit de atención además de al menos 3/5
síntomas de hiperactividad y 1/4 síntomas de impulsividad. La
impulsividad constituye un síntoma importante en el DSM-IV pero
no tanto en el CIE-10.
Existen una serie de criterios diagnósticos adicionales que
se requieren para poder hablar de trastorno y no sólo de síntomas
transitorios:
• Edad de inicio. Algunos síntomas deben haber estado presentes
antes de los 6-7 años.
• Duración. Los criterios sintomáticos deben haber persistido
al menos durante los últimos 6 meses - Ubicuidad. Algún grado
de disfunción debida a los síntomas debe haber estado
presente en 2 situaciones o más (escuela, trabajo, casa).
• Disfunción. Los síntomas deben ser causa de una disfunción
significativa (social, académica o laboral).
• Discrepancia. Los síntomas son excesivos en comparación
con otros niños de la misma edad, desarrollo y nivel de inteligencia.
• Exclusión. Los síntomas no se explican mejor por la presencia
de otro trastorno mental como ansiedad, depresión o
esquizofrenia, entre otros.
La evaluación diagnóstica se expondrá a continuación. Se
debe tener presente que no hay una herramienta simple para ello,
el diagnóstico debe basarse en criterios clínicos evaluando el funcionamiento
del niño en varios ambientes y no en la puntuación
obtenida en cuestionarios.
COMORBILIDAD
Se entiende por comorbilidad los trastornos psiquiátricos y
de aprendizaje que coexisten con el diagnóstico de TDAH. Esto
es la regla más que la excepción. Más del 85% de los pacientes
presentan al menos una comorbilidad añadida al TDAH y aproximadamente
el 60% tienen al menos dos comorbilidades. Lógicamente
coexisten más problemas cuanto más tiempo ha evolucionado
el trastorno sin un tratamiento correcto y es mayor
en el tipo combinado (Tabla II)
DIAGNÓSTICO DIFERENCIAL
Evidentemente, no todo niño con problemas de atención o
malos resultados escolares tiene TDAH. Esto es importante cuando
el pediatra de Atención Primaria reciba a niños referidos directamente
de los colegios donde se ha detectado otro caso. Ante
un niño con posible TDAH debe considerarse un diagnóstico diferencial
evolutivo, médico, neurológico, psiquiátrico y social. Evolutivamente,
el TDAH debe distinguirse de una actividad alta e
inatención normal para la edad. Desde el punto de vista médico,
debe diferenciarse de problemas de visión o de audición, epilepsia
(especialmente ausencias), secuelas de traumatismo craneoencefálico,
problemas médicos agudos (infecciones) o crónicos
(anemia, hipotiroidismo), malnutrición o sueño insuficiente debido
a un trastorno del sueño o a un problema en el ambiente. También deben descartarse los trastornos respiratorios del sueño
(TRS) en niños que roncan con frecuencia. Pacientes con el síndrome
de Tourette pueden distraerse por la urgencia premonitoria
anterior al tic, o por intentar inhibir los tics. Algunos fármacos
como fenobarbital, carbamazepina y, posiblemente, teofilina, y
drogas como alcohol o cannabis, reducen la atención. Debe descartarse
un retraso mental, cociente intelectual bajo y trastornos
del aprendizaje (verbal, no verbal, de la lectura, matemáticas o
escritura). Debe hacerse un diagnóstico diferencial psiquiátrico
con trastornos de ansiedad, del humor, generalizados del desarrollo
(espectro autista), y negativista desafiante sin TDAH. Desde
el punto de vista social, las secuelas de abuso o abandono
del niño, una estimulación insuficiente o una sobreestimulación
excesiva y exigencias o expectativas de padres y profesores no
adecuadas para el nivel de desarrollo del niño, pueden interferir
con la atención (Tabla III).
EVALUACIÓN DIAGNÓSTICA
El diagnóstico del TDAH se basa en una historia clínica detallada
y observación directa por los padres, profesores y profesionales.
No existe ningún marcador psicológico o biológico, prueba
o test patognomónico, de la enfermedad (Tabla IV).
Para hacer un diagnóstico de TDAH según criterios DSM-IV
se tienen que cumplir 5 criterios diagnósticos: 1. presencia de
6 síntomas de inatención o 6 síntomas de hiperactividad/impulsividad;
2. un criterio de edad, con presencia de algunos síntomas
con deterioro antes de los 7 años; 3. presencia de deterioro
funcional en al menos dos ambientes; 4. evidencia de deterioro
social, académico u ocupacional, y 5. diagnóstico diferencial
con otros problemas médicos y psiquiátricos. Este sistema diagnóstico
se basa en: 1. estimaciones cuantitativas de la severidad
de los síntomas; 2. deterioro funcional según el nivel evolutivo, y
3. un diagnóstico diferencial. A veces es difícil porque los síntomas
pueden cambiar con la edad y no hay en el DSM-IV directrices
claras sobre qué constituye un patrón maladaptativo desproporcionado
para el nivel de desarrollo. Finalmente, el 5º criterio
de diagnóstico diferencial implica un buen conocimiento de
otros trastornos psiquiátricos además del TDAH. Es importante
que el pediatra de atención primaria esté formado y tenga tiempo
para excluir otros trastornos psiquiátricos o de otra etiología.
Si esto no es posible, debe referir al paciente al psiquiatra infantojuvenil
o al neuropediatra, especialmente los pacientes que no
respondan bien al tratamiento, o que presenten otros problemas
asociados.
En niños con sospecha de TDAH el pediatra debe realizar
una serie de preguntas para despistaje de problemas psiquiátricos.
Generalmente las preguntas se le hacen a los padres, pero
también es conveniente hacérselas al niño individualmente.
Para descartar una depresión debe preguntarse por el humor
o estado de ánimo del niño (puede ser triste, pero con frecuencia
es irritable y se confunde con oposicionismo o rebeldía).Hay que
preguntar sobre sus intereses, y si han disminuido, si hay apatía
(si el niño juega menos, si está más aislado, no le apetece salir o
jugar...), sobre aspectos físicos como sueño, apetito, energía,
enlentecimiento o agitación psicomotriz, sobre aspectos cognitivos
como concentración e indecisión, ideas de culpa, de inutilidad
(soy tonto, nadie me quiere, no sirvo para nada...), y sobre
ideas de muerte. Las ideas de muerte o de suicidio aparecen lentamente,
en un continuum con la normalidad (mejor si no hubiera
nacido, soy un estorbo, mejor estarían sin mí, si me pasase algo
sería un alivio para mis padres, me gustaría desaparecer, mejor
estaría muerto, me quiero morir, me quiero tirar por la ventana,
voy a ver si me tiro por la ventana...). Respecto a problemas de
ansiedad, debe preguntarse sobre cómo se adaptó el niño al colegio, si lloraba mucho al separarse de los padres, si pueden los
padres salir y dejar al niño en casa con alguien que no sea un familiar,
si tiene mucho miedo (un miedo excesivo que le paraliza) a
alguna cosa concreta (los perros, las tormentas, los ascensores...)
y si evita estos estímulos. También si hace algo de forma compulsiva
(lavarse las manos, ordenar las cosas...). Es importante realizar
una historia de problemas psiquiátricos anteriores, y también
preguntar sobre antecedentes familiares de problemas psiquiátricos
que nos puede orientar (depresión, ansiedad, TDAH, tics...).
Es fundamental preguntar sobre consumo de alcohol y tóxicos,
principalmente cannabis y, si hay dudas, hacer una analítica de
tóxicos en orina. Esto es imprescindible en adolescentes, y muy
necesario en mayores de 11 años que tengan problemas de oposicionalidad
ante las normas, que fumen tabaco o que tengan
otros signos de riesgo de abuso de sustancias como tatuajes o
piercings (cuantos más tatutajes, más piercings y más agresivos
sean éstos, más probabilidad de que haya un trastorno psiquiátrico
o de abuso de sustancias asociado). Recordad la necesidad
de pedir el consentimiento del adolescente antes de realizar el
análisis de drogas. Además, debemos conocer el desarrollo psicosocial
del niño y de su adaptación escolar, relaciones sociales...
Debe explorarse si ha habido alucinaciones o delirios y, demás
aspectos de la exploración del estado mental. No se trata de que
el pediatra se haga un experto en psiquiatría infantil, porque el
pediatra ve y trata otros muchos problemas, sino de que tenga
unos conocimientos básicos como los tiene de cualquier otra
especialidad médica-quirúrgica, para poder sospechar un problema,
iniciar un tratamiento si es necesario y posible, o decidir que
tiene que referir al niño a otro especialista.
Debe evaluarse al niño en su conjunto, incluyendo factores
médicos, psicológicos, psiquiátricos, familiares, ambientales,
escolares, y sociales, así como conocer bien el desarrollo evolutivo
del niño desde la concepción hasta la actualidad (factores
pre y perinatales, etc.).
Es importante obtener información de varias fuentes, de los
padres, del niño, de nuestra exploración del niño, de los profesores,
de otros profesionales que hayan evaluado anteriormente
al niño.
Además, es imprescindible obtener registros de síntomas
mediante cuestionarios para evaluar la gravedad o intensidad de
los síntomas y su presencia en varios ambientes. Cuestionarios
como el “Cuestionario de Evaluación del TDAH” de DuPaul (1998)
(Anexo 3) son muy útiles para obtener de forma rápida los síntomas
que están presentes, tanto desde el punto de vista de los
padres como de los profesores. Para corregir este cuestionario
se asigna un valor de 0 si han marcado “nunca o rara vez”, 1 para
“algunas veces”, 2 para “con frecuencia”, y 3 para “con mucha
frecuencia”, se suman todos. Hay baremos publicados según
la edad y el sexo pero, en general, se considera significativo si
se igualan o superan valores de 27-29 en niños hasta 13 años o
23 en niños mayores de 14 años. En niñas se consideran significativas
puntuaciones de 22 hasta los 7 años, y 19 a partir de
los 8 años. Para la subescala de inatención (suma de las 9 primeras
preguntas), se consideran significativas puntuaciones iguales
o mayores a 14 en niños e iguales o mayores a 11 en niñas,
y similar para la subescala de hiperactividad/impulsividad (suma
de preguntas 10 a 18). Es importante saber que este cuestionario
no se puede usar para hacer el diagnóstico, ni es recomendable
usarlo de forma indiscriminada en screenings en colegios,
porque aumenta mucho los falsos positivos (baja especificidad)
si se usa en ambientes no clínicos. Este cuestionario puede también
estar elevado en niños con ansiedad, depresión, psicosis,
enfermedades médicas, etc. Nos debe alarmar y hacer dudar del
diagnóstico si hay grandes discrepancias entre informadores,
aunque el niño con TDAH puede variar mucho su presentación
según el ambiente.
Otros cuestionarios útiles son:
1. El EDAH de Farré y Narbona que comercializa TEA. En nuestra
experiencia clínica, este cuestionario tiene la desventaja
TABLA IV. Diagnóstico del TDAH. Evaluaciones ordenadas según
necesidad
1. Imprescindible
– Entrevista con los padres
– Entrevista y evaluación del niño
– Información de los profesores, entrenador, tutora…(ambiente
escolar)
– Uso de criterios DSM-IV o CIE-10
– Cuestionarios de TDAH
– Evaluación del Cociente Intelectual (C.I.)
– Descartar problemas médicos (pruebas de visión y audición, etc.)
2. Muy recomendable
– Tests de atención
– Diferencia entre C.I. verbal y manipulativo
3. Recomendable
– Evaluación pedagógica y pruebas de aprendizaje
– Analítica general
4. Necesarias si se sospecha otro problema
– Electroencefalograma (EEG)
– Resonancia Magnética Cerebral
– Análisis genético
5. Innecesario (y por lo tanto contraindicado)
– Lateralidad cruzada
– Pruebas de alergias alimentarias
– Pruebas de reeducación auditiva
de penalizar mucho las preguntas de problemas de conducta.
Tiene 5 preguntas de hiperactividad, 5 de inatención y 10
de trastorno de conducta, siendo el punto de corte de 10
para los dos primeros dominios, y sólo de 11 para problemas
de conducta. Por ello es fácil que a un niño se le clasifique
como “trastorno de conducta” en vez de TDAH. Otra desventaja
es que hay que comprarla. Tiene la ventaja de que
está validada en España, y de ser sencilla y rápida de usar.
2. El SDQ, cuestionario de capacidades y dificultades. Es también
sencillo y rápido de completar, aunque es un poco lento
de corregir. Tiene cinco subescalas: síntomas emocionales,
problemas de conducta, hiperactividad, problemas con
compañeros y escala prosocial. Hay muchos estudios sobre
esta escala, y se ha usado en muchas culturas. Está disponible
gratuitamente en PDF en www.sdqinfo.com donde se
explica cómo corregirlo y se ofrecen versiones en español y
también en catalán, gallego y vasco.
3. Pueden ser también necesarios cuestionarios de ansiedad,
depresión, autismo, entre otros.
Factores psicosociales
Factores psicosociales
Los factores psicosociales pueden influir y modular las manifestaciones
del TDAH. La severidad y expresión de los síntomas
puede verse afectado a través de la interacción gen-ambiente
(ciertos factores ambientales pueden tener distinto impacto en
individuos que tienen un gen en particular, frente a personas que
no lo tienen).
Estos factores son: inestabilidad familiar, problemas con amigos,
trastornos psiquiátricos en los padres, paternidad y crianza
inadecuada, relaciones negativas padres-hijos, niños que viven
en instituciones con ruptura de vínculos, adopciones y bajo nivel
socioeconómico (aunque esto último no está claro si es un factor
en sí, o está mediado por las peores condiciones prenatales
y perinatales, y otros factores de confusión).
Factores neurofisiológicos
Factores neurofisiológicos
En los pacientes con TDAH se han observado alteraciones
de la actividad cerebral como: reducción del metabolismo/flujo
sanguíneo en el lóbulo frontal, córtex parietal, striatum y cerebelo;
aumento del flujo sanguíneo y actividad eléctrica en la córtex
sensoromotora; activación de otras redes neuronales y déficit
en la focalización neuronal.
Factores neuroquímicos
Factores neuroquímicos
La NA y la DA son los dos neurotrasmisores de mayor relevancia
en la fisiopatología y tratamiento farmacológico del TDAH.
Ambos están implicados en la función atencional y la DA también
en la regulación motora. Se ha observado afectación de las regiones
ricas en DA (región anterior o de la función ejecutiva) y de las
regiones ricas en NA (región posterior de la flexibilidad cognitiva).
• El sistema atencional anterior (lóbulo frontal) está encargado
de la función ejecutiva; la DA y NA son los neurotransmisores
implicados. Su actividad es analizar la información y prepararse
para responder. Las funciones más importantes son
la inhibición motora, cognitiva y emocional (guardar turno), la
planificación (uso de una agenda), y la memoria de trabajo a
corto plazo (recordar un teléfono mientras lo marcamos).
• El sistema atencional posterior (lóbulo parietal y cerebelo)
encargado de la flexibilidad cognitiva; la NA es el neurotransmisor
implicado. Su actividad es elegir la información más
significativa, evitar lo que no sirve y fijar la atención en nuevos
estímulos.
Factores neuroanatómicos
Factores neuroanatómicos
Las técnicas de imagen cerebral han permitido conocer la
implicación de la cortex prefrontal y los ganglios basales (áreas
encargadas de regular la atención). Se sugieren alteraciones
en las redes corticales cerebrales frontales y frontoestriadas.
Estudios de Castellanos con resonancia magnética han observado
en los niños con TDAH un menor tamaño en diferentes áreas
cerebrales: reducción total del cerebro, cuerpo calloso, núcleo
caudado y del cerebelo que va cambiando con el tiempo durante
el desarrollo normal. Algunas diferencias se mantienen hasta
una década, mientras que otras desaparecen (las diferencias
en el núcleo caudado desaparecen sobre los 18 años).
Estas diferencias volumétricas se manifiestan precozmente,
se correlacionan con la gravedad del TDAH pero no hay relación
con el tratamiento farmacológico ni con la morbilidad.
Clasificación y Subtipos
En la actualidad hay 2 sistemas de clasificación internacional
que han ido convergiendo con el tiempo, aunque todavía existen
diferencias:
1-El DSM-IV (Manual de Diagnóstico Estadístico de Enfermedades
Mentales de la Asociación Americana de Psiquiatría).
Describe 3 subtipos según los síntomas que estén presentes:
- Subtipo con predominio inatento (cuando sólo hay inatención).
Entre el 20-30% de los casos
- Subtipo con predominio hiperactivo-impulsivo (cuando sólo
hay hiperactividad e impulsividad) del 10-15%, cuestionado
por algunos autores
- Subtipo combinado (cuando están presentes los 3 tipos de
síntomas). Del 50-75% de los casos.
2-La CIE-10 (Clasificación Internacional de Enfermedades Mentales
de la OMS). Según ésta es necesaria la existencia simultánea
de los 3 tipos de síntomas: déficit de atención, hiperactividad
e impulsividad, constituyendo el cuadro de “alteración
de la actividad y la atención”. Reconoce además una
categoría separada, “el trastorno hiperquinético de la conducta”
cuando coinciden, además de los 3 síntomas, una
alteración de la conducta. De este modo con el CIE-10, al ser
los criterios más restrictivos, se diagnostican menos cuadros
que con el DSM-IV.
En el DSM-IV existe la posibilidad, no contemplada en la
CIE-10, de que un niño con el tipo inatento pueda no tener ningún
síntoma de hiperactividad/impulsividad. Por ello, si se siguen
criterios CIE-10, es más probable que los niños con el tipo
inatento queden por debajo del umbral diagnóstico y su trastorno
quede sin detectar, produciéndose así un falso negativo
(menor sensibilidad y mayor especificidad). Por otro lado, al
usar criterios DSM-IV, es más probable diagnosticar las formas
de hiperactividad e inatención leves en el niño (teóricamente
“normales” para la edad) como TDAH, con mayor riesgo de
obtener falsos positivos en el diagnóstico (menor especificidad
y mayor sensibilidad).
PREVALENCIA
Es difícil conocer la prevalencia exacta del trastorno, ya que
influyen varios factores, como el tipo de clasificación utilizada,
los métodos de evaluación diagnóstica empleados, la fuente de
información (padres, maestros, cuidadores), el tipo de muestra y
las características socioculturales de la población. El rango entre
los diferentes estudios varía del 2 al 18%.
Utilizando los criterios del DSM-IV la prevalencia se sitúa
entre el 3-7% (5%). Con la CIE-10 la prevalencía es del 1,5% y
los cuadros son más severos, similares a las formas combinadas
del DSM-IV.
La relación varón/mujer varía según los estudios desde 6/1
a 3/1. Estas diferencias pueden ser debidas a un infradiagnóstico
de determinadas formas clínicas más frecuentes en el sexo
femenino, como es el subtipo inatento. En la población general
parece que es de 1/1.
En España hay pocos estudios de prevalencia y los resultados
son similares. En un estudio realizado en Sanlúcar la Mayor
(Sevilla) en 1993 en niños de 6-15 años utilizando el cuestionario
de Conners, la prevalencia fue del 4-6%.
ETIOLOGÍA
Aunque la causa no está completamente aclarada, parece
evidente que se trata de un trastorno multifactorial con una base
neurobiológica y predisposición genética que interactúa con factores
ambientales. Las hipótesis sobre la etiología abarcan diversas
áreas: genética conductual y molecular, factores biológicos
adquiridos, la neuroanatomía, bioquímica cerebral, neurofisiología,
neuropsicología y el entorno psicosocial.
Genética conductual
• Estudios familiares: se ha observado una mayor prevalencia
de TDAH y otros trastornos psiquiátricos (depresión, ansiedad,
trastorno antisocial, dependencia a drogas y alcohol) en
los familiares de estos pacientes.
• En estudios de adopciones se ha visto una mayor prevalencia
del TDAH en los padres biológicos frente a los adoptivos
y la población normal de 18, 6 y 3%, respectivamente.
• Estudios de gemelos: hay una concordancia para los síntomas
del TDAH del 55% en gemelos monocigóticos y del
33% en dicigóticos. El coeficiente de heredabilidad es del
0,65-0,91.
Genética molecular
Parece que un 70% de los TDAH se deben a factores genéticos
en relación con mutaciones de varios genes (trastorno poligénico).
Se ha comprobado que hay varios genes que codifican
moléculas con un papel importante en la neurotransmisión cerebral
que muestran variaciones alélicas (polimorfismos) y que influyen
en el TDAH. Estos genes “defectuosos” dictarían al cerebro
la manera de emplear neurotransmisores como la dopamina (DA)
(encargada de inhibir o modular la actividad neuronal que interviene
en las emociones y el movimiento). Así se sugiere un fallo
en el desarrollo de los circuitos cerebrales en que se apoya la
inhibición y el autocontrol.
Los genes asociados con las manifestaciones del TDAH son
los genes que codifican para los transportadores y receptores
de la dopamina (DA) y el gen del transportador de la noradrenalina
(NA).
A pesar de la asociación significativa con el TDAH, las magnitudes
de efecto son pequeñas por lo que la probabilidad de
desarrollar TDAH posiblemente dependen de varios genes y probablemente
hay varias combinaciones distintas de genes (poligénico
con heterogeneidad genética). El hallazgo más consistente
se hallaría en las regiones del gen DRD4, DRD5 (codifican
el receptor de la DA), DAT1 y DAT5 (codifican el transportador
de la DA).
Hay que tener presente que muchos niños con polimorfismos
genéticos no tienen un TDAH, y muchos niños con TDAH
no tienen ninguno de los conocidos polimorfismos. Cuando se
detecta un caso de TDAH, los hermanos así como los padres tienen
alta probabilidad de sufrir o haber sufrido TDAH.
Factores biológicos adquiridos
El TDAH puede adquirirse o modularse por factores biológicos
adquiridos durante el periodo prenatal, perinatal y postnatal,
como la exposición intrauterina al alcohol, nicotina y determinados
fármacos (benzodiazepinas, anticonvulsivantes), la prematuridad
o bajo peso al nacimiento, alteraciones cerebrales
como encefalitis o traumatismos que afectan a la córtex prefrontal,
una hipoxia, la hipoglucemia o la exposición a niveles elevados
de plomo en la infancia temprana. También se ha asociado
con alergias alimentarias (aditivos), aunque se necesitan más
investigaciones al respecto.
Suscribirse a:
Comentarios (Atom)